Пузырно-мочеточниковый рефлюкс. (ПМР)
Под пузырно-мочеточниковым рефлюксом подразумевается ретроградный ток мочи из мочевого пузыря в мочеточник и почку. В 1898 году Young установил, что ПМР не возникает в нормальном мочевом пузыре. Работы Hutch и Hodgson 1957 выявили связь ПМР и инфекции мочевых путей и рубцевание почечной паренхимы на фоне обострений пиелонефрита и открыли современный этап в лечении рефлюкса.
Для понимания причин возникновения ПМР необходимо представить анатомические компоненты нормального пузырно-мочеточникового соустья (Рис.1), а также аномалии, наиболее часто играющие роль в генезе ПМР Sheldon (1997).
|
Рис.1 Основные причины возникновения ПМР
|
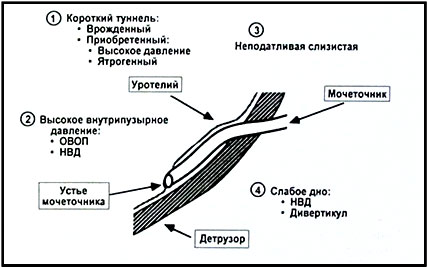 |
|
НВД –нейровезикальная дисфункция
ОВ0П- инфравезикальная обструкция |
Нормальное пузырно-мочеточниковое соустье характеризуется наличием косо расположенного устья мочеточника и определенной протяженностью подслизистой части мочеточника (зависит от возраста), длина которой значительно превышает диаметр мочеточника. Подобная анатомическая конфигурация обеспечивает работу соустья по типу пассивного клапанного механизма Tanagho 1965,King 1974. По мере наполнения мочевого пузыря и повышения внутрипузырного давления стенка пузыря растягивается, оказывая воздействие на «крышу» верхнюю часть мочеточникового туннеля. В результате мочеточник сдавливается, его просвет закрывается, и таким образом возникает препятствие ретроградному току мочи (Рис.2).
|
Рис.2 Механизм возникновения ПМР
|
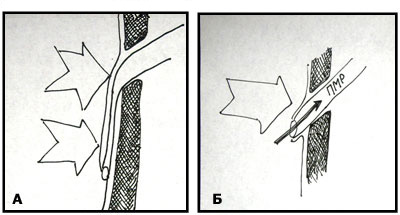 |
| А. длинный подслизистый туннель, моча внутри пузыря сдавливает просвет мочеточника ( внутрипузыр-ного подслизистого отдела) и препятствует рефлюксу
Б. короткий подслизистый туннель нет антирефлюкс-ного механизма. |
Периодическое повышение внутрипузырного давления, например во время мочеиспускания, при физической нагрузке, в вертикальном положении, при кашле, немедленно вызывает сопротивление обратному току мочи. Этот эффект дополняется активным сокращением мышц в области мочепузырного треугольника (Льето) и перистальтикой мочеточника Stephens (1962), Ecksman (1966).
Короткий подслизистый туннель, воспалительные изменения слизистой мочевого пузыря, высокое внутрипузырное давление (нейрогенные расстройства мочевого пузыря), сужения уретры, фимоз и др.) способствуют возникновению рефлюкса. Появлению рефлюкса могут содействовать слабость детрузора (атония, пороки позвоночника - спинальный мочевой пузырь), анатомические дефекты мочевого пузыря (дивертикул, уретероцеле). Однако с возрастом подслизистый отдел мочеточника имеет тенденцию к удлинению и предрасположенность к рефлюксу может исчезнуть King (1974).
Принципиально важное значение имеет понятие интраренального рефлюкса (ИРР) – обратный заброс мочи в чашечках через канальцы в ткань почки. существование ИРР установлено как клинически Rolleston (1974) так и экспериментально Hodgson (1975) (Рис.3).
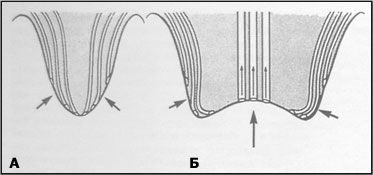 |
|
Рис.3 Схема интраренального рефлюкса.
|
А.Обычное косое расположение устьев собирательных канальцев при их впадении в простые сосочки препятствует ИРР, в то время как конфигурация устьев, впадающих в сложные сосочки (Б) , способствует возникновению рефлюкса. Давлением критическим для возникновения ИРР, считается 35мм Нg в сложных сосочках Thomsen (1982).В эксперименте такое давление может вызывать образование рубцов даже при отсутствии инфекции Hodson CJ (1975), Heptinstall RH (1984). Если в мочевом пузыре давление поднимается до указанного уровня, то это несет в себе риск поражения почек. Для того же, чтобы вызвать интраренальный рефлюкс в простых сосочках, нужно более высокое давление.
Сочетание инфекции и ИРР обладает особенно разрушительным действием. Развитие форникального рубцевания объясняется различной чувствительностью ренальных сосочков к ИРР. Распределение сложных сосочков на полюсах почек четко соответствует преимущественному образованию рубцов в верхнем и нижнем полюсах С.A.Sheldon (1998).
Виды ПМР очень разнообразны, что обусловило многочисленные попытки создания классификаций. Выделялся рефлюкс низкого давления (пассивный) – возникающий во время наполнения мочевого пузыря при микционной цистоуретрографии и высокого давления (активный) – только во время мочеиспускания. Рефлюкс обусловленный врожденной недостаточностью пузырно-мочеточникового сегмента, считают первичным, а развивающийся на фоне обструкции (клапан задней уретры, меатостеноз, стеноз уретры) или нейрогенной дисфункции мочевого пузыря – вторичным. Кроме того принято разделять рефлюкс на простой и осложненный, при этом к осложненному относят рефлюксирующий мегауретер, рефлюксирующий мочеточник при дивертикуле или уретероцеле и редкие случаи сочетания рефлюксирующего мочеточника с ипсилатеральной (с той же стороны) обструкцией пиелоуретрального сегмента или пузырно-мочеточникового сегмента. Однако большинство наиболее распространенных классификаций основано на количественной оценке степени рефлюкса Levitt SB (1981), В настоящее время применяется международная классификация рефлюкса по степени, представленная (на Рис.4) Dwoskin JY (1973).
|
Рис.4. Международная классификация ПМР
|
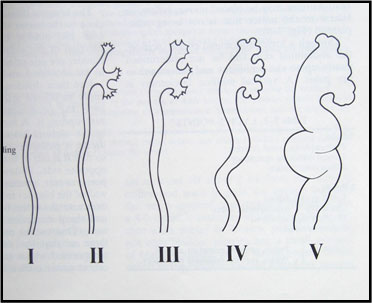 |
1ст. заброс мочи в нижнюю треть мочеточника
2ст. рефлюкс до лоханки
3ст. рефлюкс до лоханки с расширением ЧЛС
4ст. рефлюск с деформацией форниксов и изгибами мочеточника
5ст. рефлюкс с резким расширением мочеточника.ЧЛС и снижением функции почки
В этой классификации учитывается не только уровень обратного тока мочи и наличие расширения мочеточника и почечной лоханки, но также и возникающие в результате рефлюкса анатомические изменения свода чашечек.
При Iст. ПМР на цистограммах визуализируется нерасширенный мочеточник, в то время как при IIст. степени – не только мочеточник, но и нерасширенные почечная лоханка и чашечки. При рефлюксе IIIст. имеется легкое или умеренное расширение или изгибы мочеточника, а также легкое или средней степени расширение почечной лоханки и чашечек. Своды, однако, остаются заостренными или минимально закругленными. Как только углы сводов полностью закругляются, развивается IV степень рефлюкса, при этом сосочки в большинстве чашечек могут еще визуализироваться. Исчезновение сосочков вместе с увеличением расширения и изгибов расценивается как V степень рефлюкса.
Диагностика ПМР проводится с помощью МЦУГ (микционной цистоуретрографии) с контрастным веществом или изотопом. Большую осторожность следует соблюдать, чтобы избежать возникновения или усиления рефлюкса в связи с техническими особенностями проведения обследования. Контрастное вещество, не слишком концентрированное, следует нагревать до температуры тела ребенка. Контраст вводят в мочевой пузырь через тонкий катетер под умеренным давлением, медленно, без анестезии. Объем вводимой жидкости зависит от возраста ребенка. Целесообразно ориентироваться на данные предварительно собранного ритма спонтанных мочеиспусканий. На протяжении трех дней ребенок без напоминаний, по собственному желанию мочится в горшок. Родители записывают число мочеиспусканий и объем каждой порции мочи. Именно средний объем мочи при мочеиспускании должен учитываться при введении количества контрастного вещества в мочевой пузырь. В классическом варианте цистоуретрография предусматривает выполнение двух снимков. Первый после введения контрастного вещества до ощущения позыва. Оценивая первый снимок рентгенологи исключают пассивный пузырно-мочеточниковый рефлюкс. Второй снимок выполняют при микции в повороте ребенка в три четверти, для лучшей визуализации мочеиспускательного канала. Заброс мочи в мочеточник или лоханку при микции свидетельствует о наличии активного ПМР.
При обследовании больных с подозрением на ПМР обращают пристальное внимание на состояние верхних отделов мочевой системы (почки и мочеточники). Ультразвуковое исследование с измерением размеров чашечек, лоханки, паренхимы и мочеточника с оценкой кровотока паренхимы почки с помощью цветового картирования позволяет получить общее представление о состоянии почек. Экскреторная урография при ПМР указывает на степень сохранности функции почек, размерах ЧЛС и форме мочеточников. Поздние снимки при опорожненном мочевом пузыре дают информацию о сократительной способности мочеточников и проходимости пиелоуретерального и уретеровезикального сегментов. Радиоизотопное исследование при ПМР, проводится в динамике, позволяет оценить по функции почек эффективность консервативного лечения. Прогрессирующий нефросклероз при ПМР наряду с инфекцией мочевых путей и сохраняющимся ПМР (либо увеличивающаяся степень ПМР), считается определяющим фактором для проведения хирургических вмешательств.
Отдельным пациентам целесообразно проведение цистоуретроскопии. Состояние устьев, их размер, форма, степень смыкания, длина подслизистого туннеля (Рис. 5)
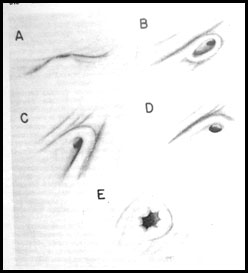 |
А- нормальное 4% В- в виде стадиона 28% С- подковообразное Д- латеральное 83% Е - в виде лунки для гольфа 100% |
|
Рис.5 Варианты формы устья мочеточника
|
Трабекулярность или признаки воспаления слизистой мочевого пузыря могут влиять на выбор тактики и метода лечения. Трабекулярность слизистой подтверждает наличие нейрогенных дисфункций мочевого пузыря или детрузорно-сфинктерную диссенергию, наряду с признаками цистита данные изменения требуют предварительной медикаментозной терапии и физиолечения. Дети с учащенным мочеиспусканием, императивными позывами, недержанием мочи должны пройти обязательное уродинамическое обследование включающее ритм спонтанных мочеиспусканий, цистометрию, урофлоуметрию.
Неоперативное лечение ПМР эффективно в большинстве случаев и состоит из четырех этапов: 1) диагностика, 2) профилактика инфекции, 3) лечение функциональных нарушений мочеиспускания и 4) наблюдение за больным. Диагностика была описана выше. Следует подчеркнуть, что при ПМР абсолютно необходимо исключить функциональные нарушения мочеиспускания и обструкцию выходного отдела мочевого пузыря, а при их выявлении проводить соответствующее лечение. Пациенты, у которых есть подозрения на непроизвольные сокращения детрузора, должны получать супрессивную терапию. С этой целью в большинстве случаев рекомендуется применять у детей оксибутинин (oxibutinin hydrochlorid) C.A.Sheldon (1997).Нейровезикальная дисфункция с задержками мочи может потребовать периодической катетеризации мочевого пузыря.
Применяются следующие виды оперативных вмешательств : субтригональная инъекция (эндоскопическое введение болюса коллагена, уродекса, вантриса или инертного вещества под устье в треугольнике Льето). (Рис.6) и открытые операции:
экстравезикальная детрузорорафия ( укладка мочеточника в подслизистый слой без рассечения просвета мочевого пузыря) Грегуар,Hutch; интрапузырное продвижение мочеточника (Cohen, Politano-Leadbetter)(Рис.7).
 |
|
Рис.6. Эндоскопическое лечение рефлюкса пункционное введение объемобразующего вещества в подслизистый слой мочеточника (в результате устье смыкается)
|
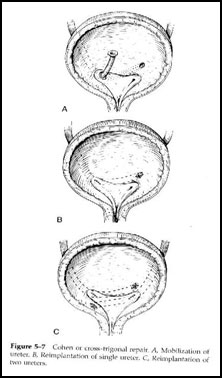 |
|
Рис.7 Открытые операции по лечению ПМР Уретероцисто-неоимплантация |
Выбор метода лечения зависит от множества факторов и проводится индивидуально в каждом конкретном случае. Эффективность лечения ПМР зависит от полноты обследования, выявления всех факторов способствующих возникновению ПМР и рационально подобранному консервативному лечению, либо оптимальному методу оперативной коррекции. Сегодня помимо открытых операций мы широко используем лапароскопическую реимплантацию мочеточника по экстравезикальной методике
Доктор Рудин Ю.Э.
Тел. 499-164-13-65





